Muchas veces no es mejor prevenir que curar
Muchas veces no es mejor prevenir que curar
por: Juan Gérvas, Doctor en Medicina, ex-profesor de salud pública, médico general jubilado, Equipo CESCA, Madrid, España. jjgervas@gmail.com https://t.me/gervassalud @JuanGrvas www.equipocesca.org
Mercedes Pérez-Fernández, Especialista en Medicina Interna, médico general jubilada, Equipo CESCA, Madrid, España. mpf1945@gmail.com
Prevenir es intervenir hoy para evitar males en el futuro
Prevenir en salud es intervenir hoy para evitar enfermar en el futuro; por ejemplo con vacunas eficaces tipo la del tétanos o con el consejo médico contra el tabaquismo.
Se suele confundir prevención con:
- promoción de la salud (mejora del estado de salud promoviendo actividades varias; por ejemplo, una visión tolerante de la diversidad sexual o los viajes para ancianos del IMSERSO) y
- protección de la salud (normativa y legislación que protege e impide dañar la salud, por ejemplo reglamentos sobre comercialización de alimentos o sobre seguridad en el trabajo).
En cuanto a la prevención propiamente dicha conviene distinguir las medidas “aditivas” (que “añaden” intervenciones, como vacunas, o suplemento de ácido fólico periconcepcional) de las medidas “restrictivas” (que disminuyen actividades, como el consejo médico contra el tabaquismo o el contener el consumo de alcohol durante el embarazo). Las medidas “aditivas” pueden tener mayores efectos adversos y precisan de mayor conocimiento científico que las fundamente.
La prevención es importante si se tiene futuro
Puesto que la prevención implica intervenir hoy para evitar males futuros, para que la prevención tenga importancia hay que tener un futuro.
Es decir, la prevención es más importante para el sector de población que tiene futuro, para los que tienen empleos estables, pensiones seguras y/o bienes que aseguran un porvenir. También, para quienes tienen formación y pueden entender que el sacrificio de “hoy” es importante para la salud de “mañana”.
En sentido contrario, la prevención tiene poco valor para quienes tienen un futuro inseguro, o directamente no tienen futuro. Es decir, para los marginados por la sociedad, para los pobres, para los analfabetos, para los viejos con pensiones miserables, para los vagabundos, para los drogadictos, para los desempleados de larga duración, para las prostitutas explotadas, etc.
En cierta forma, la prevención es un lujo dañino para los bien adaptados a una sociedad enferma.
La prevención es muy inequitativa, y estigmatiza
Imagine, amable lector/a, la típica imagen de la pirámide de comida saludable, esa que suele recomendar el consumo diario de 3-4 piezas de fruta y el empleo de aceite de oliva extra, que además suele incluir consejos tipo “actividad física diaria, 60 minutos”. Por ejemplo, eche un ojo a:
Ahora póngase en un hogar típico español con pobreza, donde viven esos casi diez millones de españoles que parecen no existir pero existen. Con sus ojos, con ojos de pobreza, eche una mirada a la pirámide nutricional “saludable”, que por supuesto no lleva anexo una pirámide de precios, ajustada según ingresos. Imagine, además, que la vea con ojos de la madre que no tiene para comprar, o del padre que no puede alimentar a sus hijos, o del niño que asiste a la escuela con hambre y escucha del maestro la lección sobre nutrición saludable.
Tal tabla es insultante, un delirio salubrista que daña y estigmatiza, un ejemplo de la inequidad de la prevención en general.
La prevención es inútil en general
Aunque le pueda parecer mentira, la mayor parte de la prevención que se practica es cuando mínimo inútil. Es decir, que carecen de fundamento científico la mayoría de las pautas preventivas que se ofrecen por la medicina clínica y la salud pública. Se ha impuesto una prevención absurda, sin ciencia ni ética.
Por ejemplo, carecen de fundamento todos los chequeos y revisiones anuales, incluidas las de niños sanos y las ginecológicas.
General health checks in adults for reducing morbidity and mortality from disease (Review)
«Mi ginecólogo». Pero, ¿por qué?
Por ejemplo, en general carecen de fundamento todos los cribados (screening), incluyendo los del cáncer
Por ejemplo, carecen de fundamento los complementos vitamínicos y minerales, incluso en la embarazada sana.
Older Americans Are Hooked On Vitamins Despite Scarce Evidence They Work
Many Pregnancy Vitamins And Mineral Supplements Are A ‘Needless Expense’, Report Claims
Suplementos minerales, ¿son realmente necesarios?
La prevención daña frecuentemente
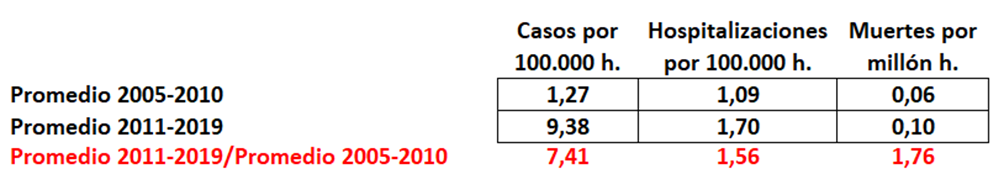
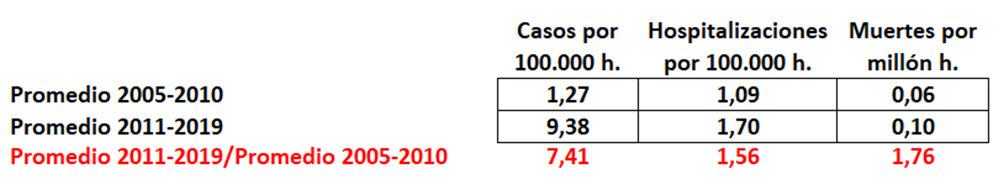
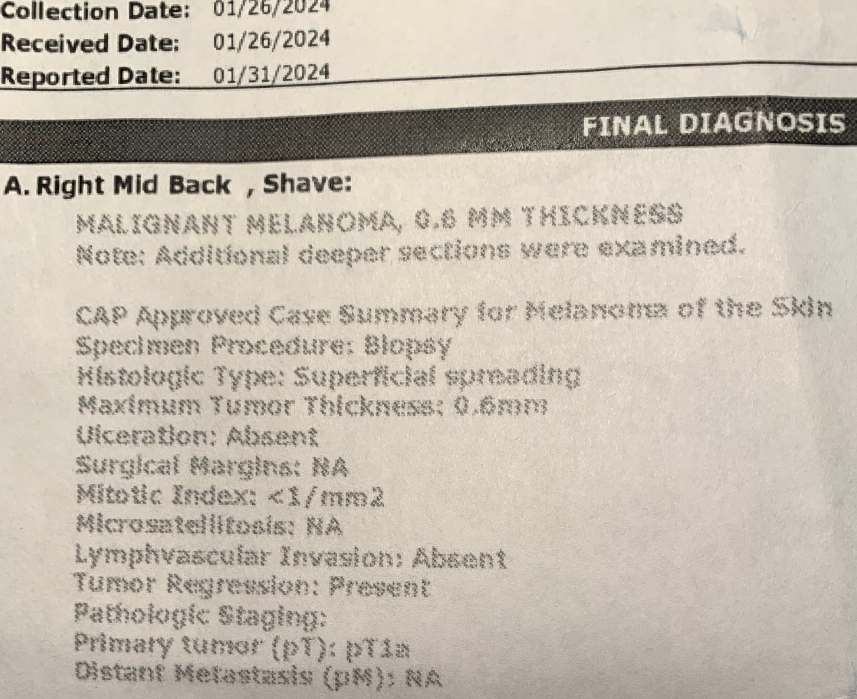
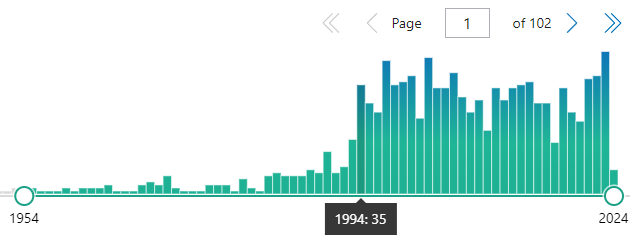
No es que la prevención sea inútil, es que daña muchísimas veces al iniciar cascadas diagnósticas y terapéuticas de incierto final. Pero, por ejemplo, a los ricos les encanta “ser atendidos por los médicos, y prevenir todo mal”, por mucho daño que les hagan .No saben los ricos, por ejemplo, que si se hacen más pruebas preventivas para diagnosticar precozmente distintos tipos de cáncer lo que se logra es incrementar el número de pacientes diagnosticados de cáncer sin que disminuya la mortalidad por cáncer. Es decir, se diagnostican muchos cánceres que, siéndolo, no tienen ninguna importancia ni nunca matarían.
Se llama “sobrediagnóstico” y conlleva tratamientos y seguimiento de por vida, sin necesidad. Se ha demostrado sobrediagnóstico comparando los pacientes diagnosticados con cáncer en zonas ricas con las zonas pobres de Estados Unidos. Los ricos se someten a más pruebas de cribado de cáncer y al final acaban con más diagnósticos de cáncer de mama, próstata, tiroides y melanoma, pero su mortalidad por estos cánceres es casi la misma que la de los pobres
En otro ejemplo, algunos daños por la “revisión del niño sano” son: “1/ las manías de los tirones del prepucio para que baje en virtud de no se sabe qué necesidad; 2/ los dobles y triples pañales cuando la cadera parecía que no iba bien; 3/ analíticas para confirmar el hierro bajo a los 6 meses o por si acaso; 4/ las derivaciones al cardiólogo por los soplos inocentes o funcionales para que diga que son normales y habituales; 5/ plantillas para pies no desarrollados todavía; 6/ innecesarios cascos para que no se deforme la cabeza, y 7/ esas listas que terminan en la papelera de casa con las cosas que hay que hacer al introducir los alimentos nuevos”.
“Dejad que los pobres no se acerquen a mí”
Los ricos tienen salud a chorros por sus condiciones de vida (condiciones, no estilos), como se vio, por ejemplo, en la pandemia covid19 al poder recluirse y trabajar/estudiar en casas confortables y tener capacidad para que los trabajadores esenciales les llevasen a casa todo lo que precisaban. Por ello pueden sobrevivir a la frenética actividad preventiva a la que los someten los especialistas focales, especialmente de sus seguros privados.
Los pobres son frágiles, sus problemas de salud se cronifican al ser “pegajosos” por interaccionar con sus condiciones de vida, sus malas viviendas, la falta de trabajo estable y sus escasas perspectivas futuras. Los pobres heredan pobreza, enfermedades y código postal (viven condenados a vivir en donde tienen que vivir, no pueden mudarse a los “barrios bonitos” de las ciudades).
Los ricos reciben atención médica especializada y preventiva de más que resisten dadas sus buenas condiciones de vida, pero deberíamos proteger a los pobres para que no sufran tales excesos pues no lo resistirían dada su fragilidad y malas condiciones de vida.
En resumen
La prevención traslada recursos de pobres a ricos, de enfermos a sanos, de analfabetos a universitarios y de viejos a jóvenes La prevención es inequitativa, y culpabiliza a las víctimas (confirma el capitalismo que dice que los pobres lo son porque quieren y los enfermos ídem).
Conviene tener siempre presente que la prevención en pobres carece de impacto, es dañina y llega a ser insultante. Siempre precisamos precaución al tratar de prevención, pero más cuando se pretende (con buena intención) “salvar a los pobres”. El daño puede ser inconmensurable. Los programas preventivos en las personas más pobres son escasamente efectivos, con resultados ínfimos y estableciéndose también en este campo un gradiente social. Todo ello implica un riesgo de introducir más inequidades generadas cuando intervenimos.
En general, conviene valorar la falsedad del “más vale prevenir que curar”. A veces, en pocos casos, la prevención tiene beneficios que superan a los daños pero en muchos, muchísimos casos, la prevención introduce daños e inequidad. Por ejemplo, en la consulta diaria puede detraer recursos (sobre todo el preciado tiempo médico) para el mejor trabajo clínico con los más enfermos y pobres por lo que conviene pensar que no siempre en mejor prevenir que curar.